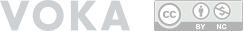Предлежание плода
Тазовое предлежание плода
Продольное положение плода может проявляться тазовым предлежанием, в этом случае по родовому каналу первыми движутся ягодицы или ножки плода. Распространенность тазового предлежания снижается примерно с 20% в 28 недель беременности до 3-4% к 38 неделям беременности. Частота рецидивов тазового предлежания для повторной беременности составляет почти 10%, а для третьей беременности - 27%.
Классификация
Существуют различные вариации тазового предлежания плода: ягодичное, ножное полное, ножное неполное, смешанное. В ягодичном предлежании плод сгибает ногу в тазобедренном суставе, а ножки выпрямляются с расположением стоп возле лица. В полном ножном предлежании плод принимает положение сидя, сгибая ножки в тазобедренном и коленном суставах. При неполном ножном предлежании одна из ножек плода сгибается в тазобедренном суставе с расположением стопы возле лица, а другая сохраняет положение как при полном ножном предлежании. При смешанном предлежании прилежат и ягодицы и стопы плода.
Факторы риска
Наиболее распространенные клинические состояния или процессы, которые приводят к тазовому предлежанию, как правило влияют на подвижность плода или вертикальную ось полости матки:
- Аномалии Мюллеровых протоков: матка с перегородкой, двурогая матка и др.
- Патология плацентации: плацента previa, так как плацента занимает нижнюю часть полости матки.
- Лейомиома матки: крупные миомы в основном расположены в нижнем сегменте матки и нарушают фиксацию предлежащей части плода.
- Недоношенность.
- Анеуплоидии и нервно-мышечные расстройства плода обычно вызывают гипотонию, неспособность эффективно двигаться.
- Врожденные аномалии: фетальная тератома, фетальный щитовидный зоб и др.
- Многоводие.
- Маловодие.
- Несостоятельность мышц передней брюшной стенки матери.
Осложнения
Риск выпадения пуповины варьируется в зависимости от вида тазового предлежания. При неполном и полном ножном предлежании имеется самый высокий риск пролапса пуповины от 15% до 18%, а при ягодичном предлежании встречается редко 0, 5%.
Диагностика
Вид тазового предлежания выставляется клинически после 36 недели беременности. С помощью приемов Леопольда во время наружного акушерского осмотра в сочетании с исследованием шейки матки можно диагностировать тазовое предлежание. Головка плода ощущается как круглая, твердая и подвижная, можно почувствовать углубление под головкой и переход в шейную область. Ягодицы ощущаются более объемными, менее твердыми и менее подвижными, чем головка. Во время влагалищного исследования как правило отсутствует фиксация предлежащей части, могут определяться мягкие ткани ягодиц или стопа. Во время родов вагинальный осмотр выявляет «мягкую массу», разделенную щелью между ягодицами, с возможной пальпацией жесткой структуры - крестца. После разрыва оболочек: анус можно пропальпировать в середине межягодичной щели, также можно пропальпировать стопу при ножном виде тазового предлежания. Клиническое выставление диагноза может быть сложным: руку можно принять за ногу, лицо за ягодицы. Наиболее точным методом для подтверждения диагноза является ультразвуковое исследование. В протоколе ультразвукового исследования должны быть задокументированы вид тазового предлежания, степень разгибания головки плода, предполагаемый вес плода, объем амниотической жидкости, расположение плаценты и наличие или отсутствие пороков развития.
Женщины с подтвержденным тазовым предлежанием на сроке 36 недель и более должны быть осмотрены с целью определения метода родоразрешения. Обсуждение должно учитывать индивидуальный риск, акушерский анамнез и гинекологические заболевания, а также соматическую патологию.
Дифференциальная диагностика включает:
- Лицевое или лобное предлежание.
- Аномалии плода.
- Антенатальная гибель плода.
- Многоплодная беременность.
- Маловодие.
- Аномалии таза.
- Аномалии матки.
Тактика ведения
Женщины должны быть проинформированы о том, что:
- Физиологические роды в тазовом предлежании плода связаны с риском перинатальной смертности 2 на 1000 младенцев по сравнению с головным предлежанием (1 на 1000) и плановым кесарево сечением (0, 5 на 1000).
- Установлено что с 28 до 31 6/7 неделю наблюдается значительное снижение перинатальной заболеваемости и смертности при запланированном кесарево сечении по сравнению с предполагаемыми вагинальными родами, в то время как нет разницы в перинатальной заболеваемости и смертности в гестационном сроке от 32 до 36 недель.
- После вагинальных родов повышается риск низкого параметра по шкале Апгар на 1-й минуте жизни и краткосрочных осложнений, однако риски долгосрочных последствий не изменяются.
- В случае успешных физиологических родов у матери снижается риск послеродовых осложнений по сравнению с плановым кесаревым сечением.
- Эпидуральная анальгезия не противопоказана при физиологическом течении родов, но увеличивают риск акушерских вмешательств в родах.
- Не рекомендуется проведение индукции и стимуляции родовой деятельности.
Для ведения родов естественным путем, должны быть соблюдены следующие критерии:
- Нет иных показаний для кесарева сечения.
- Нет доказательств антенатальной гибели плода.
- На УЗИ нет признаков переразгибания головки плода.
- Вес плода не превышает 3600 г.
- Вес плода не оценивается как низкий.
- Отсутствие операции кесарево сечение в анамнезе.
- Необходимо присутствие врача, обученного вести роды в тазовом предлежании.
Описаны три методики ведения вагинальных родов:
- Спонтанные роды: не используется манипуляции и техники для извлечения ребенка. Данная тактика применима для преждевременных родов.
- Вспомогательные роды: это наиболее распространенная методика. Допускается самостоятельное прорезывание ягодиц до пупочного кольца, а затем применяется техника, для извлечения лопаток, рук и головы. Обязательно производится эпизиотомия. Никакие тракции не должны применяться до визуализации пупочного кольца, далее следует одномоментно с потугами матери, оказывать вспомогательное пособие. В случае затруднения извлечения ножек плода может потребоваться маневр Пинарда. Оказать давление на подколенную ямку. Затем следует согнуть колено, и в медиальном направлении извлечь ножку плода.
- Полное извлечение плода: оказывается пособие по Цовьянову 1-2 учитывая виды тазового предлежания, а также ручное пособие. Задачей оказания пособия, является сохранение естественного членорасположения плода и предотвращение выпадения ножек плода. Пособие оказывается с момента пререзывания ягодиц .
Методика оказания пособия по Цовьянову 1: ягодицы с ножками плода фиксируются двумя руками акушера, имитируя продолжение родовых путей. При извлечении до нижнего угла лопатки тело плода отклоняется вверх. После извлечения передней лопатки специалист направляет ягодицы на себя, вниз и в сторону для рождения передней ручки. Затем поднимая тело плода вверх рождается задняя ручка. После совершения внутреннего поворота головки с фиксацией подзатылочной ямкой, тело плода рождается по направлению к животу матери.
Методика по Цовьянову 2: оказывается для образования смешанного предлежания из ножного. Промежность закрывается ладонью акушера с применением стерильной салфетки. Оказание пособия проводится до момента опускания на тазовое дно ягодиц плода на одном уровне с ножками. После этого оказывают классическое ручное пособие.
При указанных ниже состояниях принято пользоваться ручным классическим пособием для упрощения рождения головки и плечиков плода при:
- Ножном виде тазового предлежания.
- Смешанном ягодично–ножном предлежании.
- При выпадении или запрокидывании конечностей, сложностях с выведением головки.
- Важным требованием для проведения пособия является рождение тела плода до нижнего угла лопаток.
На первом этапе производят изъятие ручек. Ножки плода захватывают противоположной рукой акушера задней ручке плода в области лодыжек. Тело плода отклоняют к передней верхней подвздошной ости матери, противоположной спинке плода. Вторым и третьим пальцами одноименной руки, выводят ручку плода совершая умывательное движение, оказывания давление на локтевой сгиб. С другой ручкой выполняют идентичную манипуляцию.
Головку выводят приемом Морисо–Левре–Ляшапель. Грудной отдел плода укладывается на ладонь акушера. Средний палец акушера вводится в ротовую полость плода, а указательный палец и безымянный располагаются на верхней челюсти. Другой рукой фиксируют спинку, плечики и затылок плода, при этом второй палец и четвертый кладутся на плечики, а третий палец на область подзатылочной ямки. Синхронно обеими руками сгибают головку, при этом тело плода направляется вверх. Все манипуляции проводятся одномоментно с потугами. Другой способ выведения головки по Смелли – Файт отличается расположением пальца не в ротовой полости а на верхней челюсти.
Наружный акушерский поворот плода: показатели успешности проведения манипуляции варьируются от 35% до 86%. Улучшение показателей ассоциировано с более ранним гестационным сроком и чисто ягодичным предлежанием. Мнения специалистов расходятся относительно влияния материнского веса, положения плаценты и объема амниотической жидкости. Большинство практикующих врачей считают, что у повторнородящих женщин, пациенток с нормальным весом, расположением плаценты по задней стенке и достаточным объем амниотической жидкости увеличивается шанс успешного переворота.
Риски связанные с проведением манипуляции
Самым распространенным осложнением является временное замедление частоты сердечных сокращений плода (до 40% случаев). Данное состояние сохраняется в течение нескольких минут после прекращения проведения процедуры и не связано с неблагоприятными последствиями для плода. Среди редких осложнений описаны переломы костей плода, преждевременный разрыв плодных оболочек, преждевременная отслойка нормально расположенной плаценты, кровоизлияние и разрыв матки. На данный момент, недостаточно исследований, которые показывают увеличивается ли общий риск перинатальной смертности после проведения наружного поворота. Кохрейновский обзор 2015 года установил риск перинатальной смерти у пациенток, которым был проведен наружный поворот плода, как 2 из 644 случаев, против 6 из 661 в группе без проведения манипуляции.
Методика проведения
Накануне проводится ультразвуковое исследование с целью определения положения плода, веса и объема амниотической жидкости, исключается предлежание плаценты и аномалии плода. Нестрессовый тест (альтернатива: биофизический профиль плода) должен быть проведен накануне манипуляции. Процедура проводится в условиях развернутой операционной с обязательным присутствием анестезиологов-реаниматологов. Не рекомендован рутинный токолиз и рутинное использование спинальной или эпидуральной анестезии.
Наружный поворот осуществляется путем плавного перемещения головного конца по направлению к тазу женщины, в то время как тазовый конец передвигается ко дну матки. Нет единого мнения сколько попыток переворота может быть осуществлено. После попытки переворота, независимо от успешности, необходимо повторить нестрессовый тест (при необходимости биофизический профиль). Кроме того, необходимо назначить резус-иммуноглобулин резус-отрицательным женщинам. После успешного проведения манипуляции не следует индуцировать роды, пациентка выписывается домой и поступает с началом родовой деятельности либо по другим показаниям.
Кесарево сечение
Плановая операция кесарево сечение проводиться на сроке ≥ 39 недель, что способствует оптимальному физиологическому созреванию плода. Исключение составляют случаи с имеющимися показаниями для досрочного родоразрешения.